世界衛生組織(WHO)已將空污視為「新菸害」,綜觀國內肺癌資料,近年非吸菸罹患肺癌比率明顯高於吸菸者,控制空污為首要之急。

專家呼籲儘速制定國家級肺癌防治政策,政府制定空污防治政策應納入健康指標,導入鏈結空污費形成跨部會資源,擴大肺癌公費篩檢高風險對象,加速健保新藥給付,透過早期診斷與早期治療,達成肺癌存活率倍增目標。
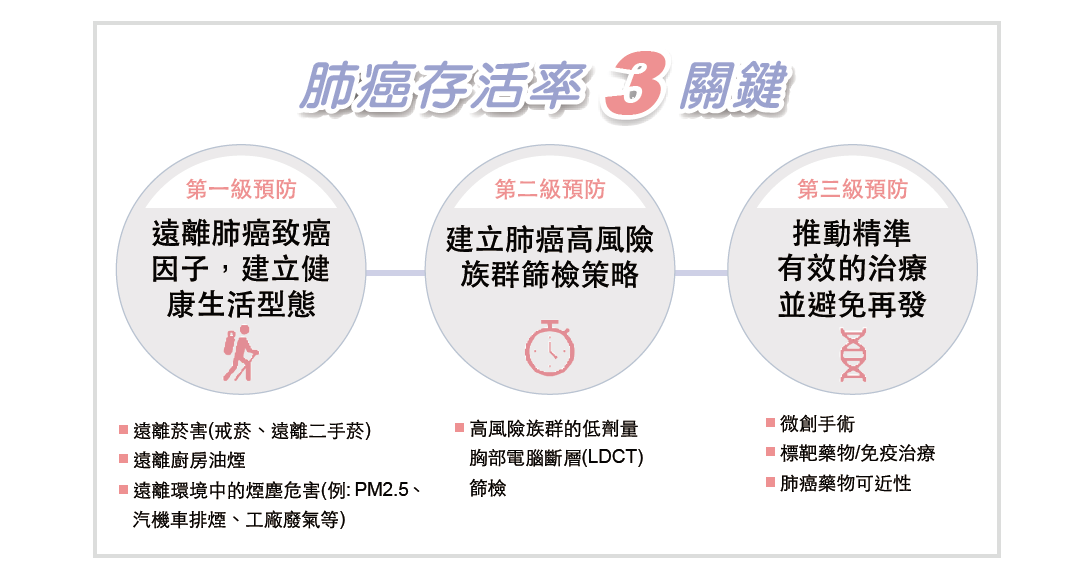
肺癌常年居國內十大癌症死因之首,成為「新國病」,台灣癌症基金會攜手專家主辦「肺癌存活率倍增倡議平台專家論壇」,提倡成立國家級肺癌防治計劃辦公室,盼響應國際肺癌聯盟GLCC等國際組織提出之肺癌存活率倍增目標。
綜觀肺癌流行病學資料,前副總統、也是肺癌存活率倍增倡議平台主席陳建仁院士指出,菸害防制法施行後國內男性肺癌發病率下降,但更多不抽菸的女性卻罹患肺癌,人數直線上升,又以罹患肺腺癌最多,而非傳統吸菸者易罹患之鱗狀細胞癌,空污可能是重要危險因子。
台灣肺癌學會理事長陳育民表示, 肺癌居二○ 一九年健保醫療支出十大癌症之冠,逾一百六十四億,但五年存活率是十大癌症中最低,僅百分之二九點七九,低於日本的百分之卅三、韓國的百分之卅。
台大醫學院附設癌醫中心醫院副院長陳晉興解釋,是因逾一半的患者確診時已第四期,揭示肺癌早期篩檢的重要性。
在治療上,當前癌症新藥通過健保給付曠日耗時,從新藥拿到證照到健保給付,平均需等七百多天。專家一致認為,健保給付肺癌新藥的速度應加快,且部分僅給付「晚期、後線」治療的藥物建議往「早期、前線」調整,提高患者與藥物的可近性,降低藥費經濟負擔,透過早期診斷、早期治療延長存活期。知名抗癌部落客星希亞亦期盼政府能對肺癌患者有更多照顧。
肺癌公費篩檢成本高,且癌症新藥給付受全民健保總額的限制,再加上空污問題棘手,台灣癌症基金會執行長賴基銘教授說,這事涉衛福部、經濟部、環保署、交通部與地方政府,但跨部會溝通較困難。該會日前已向政府提出肺癌存活率倍增政策建言書,結合跨部會資源達成肺癌存活率倍增目標,並讓台灣經驗成為國際典範。
中央研究院院士吳成文表示,針對肺癌新國病,應成立綜合研究的國家團隊;中央研究院院士、台灣癌症基金會副董事長彭汪嘉康也強調,對抗肺癌新國病必須靠預防、早期篩檢與早期治療,應將肺癌存活率倍增與行動方案,納入國家級政策目標。
空污=新菸害 專家籲制定國家級肺癌防治政策
「每天吸空污,就像在吸低劑量的香菸。」台大公衛學院教授詹長權說,肺癌在台灣的特殊性包括空污,而非歐美國家以抽菸為主,呼籲制定國家級肺癌防治政策,將空污政策納入多元健康指標,導入跨部會資源共同防治。
台大公衛學院二○一四年一項針對國內空污死亡研究顯示,近三萬四千人中,逾六千二百人死於PM2.5,其中肺癌就有近一千三百人。且雲嘉南高屏空污嚴重,能見度低於北部,相關研究顯示肺腺癌罹病人數增加。
地球公民基金會副執行長王敏玲表示,中南部夏天臭氧濃度高,尤其高雄四季都是空污季,政府針對空污排放產業的控管仍需加強。台灣健康空氣行動聯盟發起人葉光芃說,台灣不像日本廣設空污監測站,無法得知移動污染源在哪,「就像高血壓沒有血壓計」一樣難防治。
除了戶外空污,台大醫院環境職業醫學部主任蘇大成說,二手菸、廚房油煙、殺蟲劑、家具建材、室內裝潢、燒香等室內空污也會危害人體。他強調居家通風,包括打掃生活環境和植栽種樹,有益改善空氣品質。
環保署空氣品質保護及噪音管制處長蔡孟裕回應,將結合縣市政府成立空污預防應變小組,進行滾動式檢討,以每年提高空污品質百分之一為目標。交通部亦回應,將針對集中市區的空污熱區提出因地制宜的政策。
國健署長王英偉提到, 國健署積極推動生活4E,醫院評鑑納入氣候變遷指標,減少地球碳排負擔。詹長權教授則呼應,衛生部門應提出健康標準,讓環保部門來考量,國家的衛生上位政策應將空污納入指標。前副總統、肺癌存活率倍增倡議平台主席陳建仁院士亦表示,國家空污防制政策多著重在污染源管控與技術層面,未來應納入健康導向的政策績效指標,以國家層級整合跨部會的力量,訂定完整策略。
低劑量電腦斷層 高危險族群納國家篩檢
衛福部國健署和四大醫學會日前發表「低劑量胸部電腦斷層肺癌篩檢」手冊,並發布最新肺癌篩檢共識,手冊內容說明適合做肺癌篩檢的高風險族群、最新治療指引及醫病共享決策的重要性,最快明年六月將低劑量電腦斷層掃描(LDCT)納國家肺癌篩檢,對象先鎖定經濟弱勢的高危險群,早期篩檢並早期追蹤與治療。
台大醫學院附設癌醫中心醫院副院長陳晉興表示,台灣肺癌存活率還是落後國際,發現時相當高的比例已是第四期。1位晚期肺癌患者的治療費用,可負擔70位民眾的篩檢,政府應儘早導入LDCT,邁向早期肺癌診治時代。
中研院院士楊泮池說,肺癌及肝癌是死亡率最高的兩大癌症,要降低國家整體癌症死亡率就要先處理這兩部份,而肝癌早已進行公費政策篩檢,肺癌如果增加高危險族群的篩檢率,不僅有助於及早治療,降低死亡率,也可省後續龐大的醫藥費。台灣癌症基金會執行長賴基銘教授綜合各學者意見,建議國篩對象應擴大至未抽菸者,並依科學數據定義高風險族群。
國家衛生研究院特聘研究員熊昭說,篩檢政策由公費支持,應更精算各程度風險族群的成本效益,目前肺癌風險族群推測模型皆已在建置中。台大醫院心肺影像診斷科主任張允中建議,可參照韓國政府建置AI結合電腦輔助檢測(CAD)的國家級中央雲端系統,讓各醫療院所將篩檢圖像上傳雲端,系統判讀後再回饋給主治醫師參考,減少人力判讀差異。
肺癌公費篩檢經費窘迫,新光醫院副院長高尚志指出,當前空污防制政策與後端肺部健康沒有妥善的連結,空污與肺癌的影響是政策斷鏈,呼籲政府可運用空污基金、碳費等,達到橫向資源整合。
早篩+精準治療提高存活率
提高肺癌存活率,LDCT肺癌篩檢揪出早期患者與精準治療將是關鍵。不過,公費篩檢經費短絀,肺癌新藥又被限縮給付,衝擊患者。專家認為,從多元管道納入空污費、碳費、健保費、菸捐等跨部會資源,以國家高度規畫肺癌之預防、篩檢與治療,可避免資源分散。
國健署長王英偉表示,LDCT篩檢早期肺癌,每篩一次約花五千元,礙於經費有限,初期僅能小規模補助,其他高危險族群只能先自費篩檢。前副總統、肺癌存活率倍增倡議平台主席陳建仁院士建議,健保署可考慮將篩檢視為治療末期肺癌省下的錢,有條件提供給付。
台大公衛學院教授詹長權認為,無論是篩檢或治療,要解決經費不足,思維就必須轉換。空污已被證實與肺癌有關,政府也應跳脫思維,協助健保走出創新模式。菸害防制法第1條明訂「為防制菸害,維護國民健康」,故菸捐可挹注健保;空氣污染防制法第1條亦明定「為防制空氣污染,維護生活環境及國民健康」,可考慮比照菸捐模式,挪用空污費用於推動肺癌早期篩檢與診治;新光醫院副院長高尚志更指出,減碳、空污、健康的整合思考已是國際趨勢,即將開徵的上百億碳費也是選項之一;台灣醫藥品法規學會理事長蕭美玲等部分學者建議可由菸捐進行挹注。
在治療方面,雙和醫院副院長李岡遠、台灣肺癌學會秘書長羅永鴻皆表示,和國際治療指引相比,新一代肺癌標靶藥物與免疫療法之健保給付尚有缺口,應予以加速給付,同時導入商業保險機制,提高新藥可近性。中國醫藥大學內科部副部長夏德椿建議肺癌治療應採取多專科的醫療團隊;成大外科部部長曾堯麟認為衛福部可建立機制,將大型醫院治療經驗複製到中小醫院。台灣癌症基金會、台北榮總胸腔部腫瘤科邱昭華主任等支持國健署啟動篩檢試辦計畫的理念,治療上則提出癌友「共同負擔」的概念,建議讓更多早期篩檢出肺癌的患者,能有早期治療的機會。
健保署醫審及藥材組長戴雪詠回應,依照現行健保法,癌症屬重大傷病免部分負擔,涉及修法,仍需廣納意見。近期也會與財政部金融保險局商討,如何讓商業保險實支實付,真正補位健保尚未給付的費用。
在面對早期篩檢及新藥可近的困境,吳成文院士提到,肺癌要達到存活率倍增需要突破性措施,必需是國家級的計畫,提高層次,尤其肺癌與空污相關,牽涉至多部會,而跨部會常難以溝通,更應提高到行政院層級。台灣癌症基金會副執行長蔡麗娟呼籲,肺癌需要跨部會的國家防治計畫,讓各部會的資源可以貫通,讓篩檢、治療的資源不會僅鎖在國健署及健保署,並以高層級的角度來規劃肺癌防治,讓國際能看到台灣在肺癌防治的高度與行動力。


